
日本人女性の9人に1人が乳がんになると言われています。「乳がんは早期に発見できれば、治療により助かる可能性が高くなります」と語るのは、乳腺外科専門医 糸島医師会病院 副院長 ・ 乳腺センター長 渡邉 良二先生。「患者さんの幸せの観点から治療法を提案しています」と患者ファーストを常に考える渡邉先生に、乳腺外科の歴史や治療の進化、乳がん検診の現状などさまざまなお話を伺いました。
Profile

日本乳癌学会 乳腺専門医・指導医
日本外科学会 専門医
日本消化器外科 認定医
日本乳癌検診学会 評議員・理事
日本乳腺甲状腺超音波医学会 名誉会員
日本乳房オンコプラスティックサージャリ―学会・会員
乳房再建用エキスパンダー/インプラント登録医師
日本乳がん検診精度管理中央機構
検診マンモグラフィ読影認定医 評価:AS判定※1
日本乳がん検診精度管理中央機構
乳がん超音波検診認定医 評価:A判定※1医師・技師に対して診断精度を一定に保つために読影、撮影などの教育研修の実施と評価を行う機関で、評価ランクは高い順にAS・A・B1・B2・C・Dとなる。そのなかでもAS判定は、マンモグラフィ検診の精度が極めて高いという評価。
詳しくは「特定非営利活動法人日本乳がん検診精度管理中央機構」のホームページでご確認ください →https://www.qabcs.or.jp/mmg_eva/mmg_eva_news/entry-2661.html
目次
「乳腺外科」という診療科名もなかった頃
日本で初の乳がん・乳腺専門の病院が誕生
──今でも「乳腺外科」として独立した診療科のある病院は全国でも少ないと思いますが、日本において「乳腺外科」という診療科はいつ頃できたのでしょうか?
渡邉:
日本で一番最初に本格的な「乳腺外科」を開いたのは児玉宏先生(1962年京都大学医学部卒業。1973年より京都大学医学部第二外科において乳腺外来を担当)と言われています。
それまでは乳腺外科という専門分野はなく、外科の一部門として扱われており、独立した診療科はありませんでした。乳腺は外科医のみんなでするというのがほとんどの病院のスタイルでした。そこへ児玉宏先生が、1979年に日本初の乳がん・乳腺専門医療機関として児玉外科を開設されました。
今では東京や大阪等の大学では乳腺外科専門の教授が増え、総合病院や個人医院における外来も増えています。一方、地方では乳腺専門の講座が依然として外科の一環として扱われ、独立した乳腺外科の外来はまだまだ少ない傾向にあります。
35年前は43人に1人だったのが、今は9人に1人が発症
乳がんに罹る人が増えた理由は?

──現在、乳がんは、日本人女性が罹るがんの中で罹患率が最も高いがんです。昔と比べてどの程度増加したのでしょうか?
渡邉:
私が乳腺外科医を目指すと決めた35年前には、乳がんは43人に1人でした。それが今から15年前には16人に1人。現在は9人に1人になっています。
最新がん統計はこちら→https://ganjoho.jp/reg_stat/statistics/stat/summary.html
──そんなに増えているんですね。乳がんの患者が増えているのには、どのような理由があるのでしょうか?
渡邉:
まず、乳がんの危険因子には大きく分けると6つあります。
(1)ライフスタイル(生活習慣)の変化
1.アルコール消費
2.喫煙
3.肥満
4.運動不足
(2)出産と授乳の減少や初潮が早く、閉経が遅い
(3)乳腺良性疾患や乳がんの既往歴や乳がんの家族歴
(4)ホルモン補充療法
(5)高濃度乳房
(6)被曝
乳癌が増加した理由は以下の2つが特に関与しています。
1.女性ホルモン(物理的な刺激)が関与
乳がんになるのは、女性ホルモンの濃度が上昇したり低下したりすることによる刺激も原因の一つです。ちょうどそれが生理と深い関係にあります。
生理の時に女性ホルモン、特にエストロゲンが上昇し、「がんになれ〜、がんになれ〜」と促します。
出産を経験しない(ピルなどを服用している場合を除く)多くの女性は、生理によって1年に約12回、この刺激を受けることになります。しかし、1度出産を経験すると生理が約2年間止まるため、その刺激を受けることがなくなり、乳がんの発症率が低下します。
昔の日本人女性はたくさん子どもを産んでいたので、生理による女性ホルモンからの刺激を受け続けることがありませんでした。現代は、晩婚化や未婚化により出産の回数が減ったことも乳がんが増えた原因とされています。
また、早い初潮、遅い閉経も関係があります。
昔に比べて格段に栄養状態がよくなったことで、初潮が早くなったことも原因の一つです。
初潮が早くなった分、女性ホルモンが長い期間分泌され、生理の回数も増えることになり、「がんになれ〜、がんになれ〜」と促されている状態が長く続いてしまいます。
閉経が遅い人も同様に、女性ホルモンが長期間分泌され生理の回数が増えるため、乳がんのリスクは高くなります。ただ、閉経が遅い場合は骨粗鬆症や生活習慣病のリスクが上昇する時期を遅くできるという良い点もあります。
また、閉経後の肥満も問題です。
卵巣で生成される女性ホルモンが減少し、代わりに体内の脂肪組織で女性ホルモンがつくられるようになるため、肥満の女性では血中に女性ホルモンが増加し、乳がんの発症リスクが高まってしまいます。
閉経後のホルモン補充療法も欧米では関与していると言われています。
2.別の物理的な刺激でいうと、アルコール、喫煙、被曝などがあります。
あまり知られていないのですが、気をつけてほしいのが若年でのマンモグラフィ等の胸部への医療被曝も原因になる場合があるということです。マンモグラフィを20代以下で受けると刺激になります。乳がんに罹っていない限り、20代以下のマンモグラフィは避けることをおすすめしています。
また、乳がんの増加の原因ではありませんが、遺伝子の変異(内的原因)も重要な危険因子になります。
手術と治療の歴史から見る医療の進歩
──乳がんの手術や治療方法はどのように進化してきたのでしょう

渡邉:
意外と知られていないんですが、乳がん手術で言うと、世界で一番最初に全身麻酔で手術をした人は日本人の華岡青洲です。
和歌山県にある青洲の生家を訪れた際は、大変驚きました。そこには、今、私たちが手術で使っているものとよく似たハサミ、メス、さらにはコッヘルまでありました。全て青洲が自分で考案したものだそうで本当にビックリしましたよ。
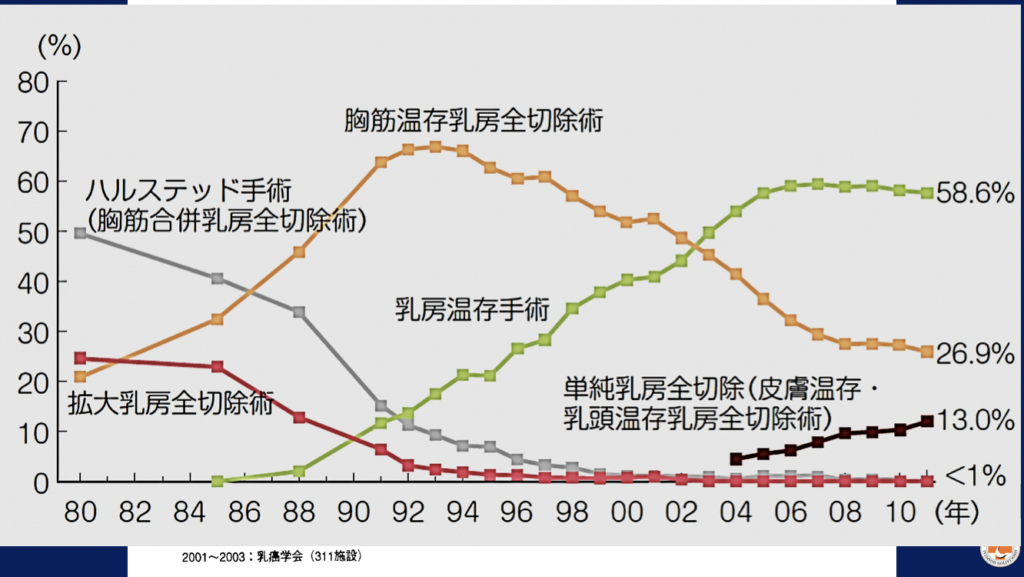
1880年代にアメリカのハルステッドが本格的に乳房切除とリンパ節郭清をしましたが、実は華岡青洲の方が先に乳房切除術(部分切除に近い)をしています。
ハルステッドが注目されたのは、彼が手術した患者さんが世界で最も長く生きたからです。そのため、世界中でハルステッドにならえという声が広がり、定型的乳房切除術(ハルステッド手術)が普及しました。
この定型的乳房切除術(ハルステッド手術)は、乳がんは局所から始まり全身に転移するという考え方から、胸の筋肉まで取ってしまうので肋骨が浮き出て、痛みもひどく、整容性も良くありませんでした。
当時はホルモン治療も卵巣摘出のみ、化学療法も放射線もありません。
その後、(約30年後に)オッキンクロス法、ペイティ法、児玉宏先生らによって胸筋は残しても生命予後に差のないことが明らかになってきました。その後ベロネッシーとフィッシャー等が乳房温存療法を始めたのです。これは、画像診断の進歩や薬物療法ならびに放射線治療が可能になったことによるものです。
──乳がんの最新の治療法について教えてください。
渡邉:
薬物療法については、新しい治療薬が次々と開発されています。また、低侵襲(ていしんしゅう)医療※2と言ってラジオ波を用いて焼き切る方法や凍結させる治療法など、体を傷つけない治療法も出てきました。
「ラジオ波焼灼療法」という焼き切る手術は、今年4月から1.5cm以下の早期乳癌に対して保険適用になりました。ただ、まだ始まった段階なので長期の治療成績はありません。新しい治療法が登場したからといって、ただちにそれに飛びつくのではなく、慎重に選択する必要があると私は思っています。とはいえ、どんどん治療法は進化してきています。
※2低侵襲(ていしんしゅう)医療」とは、からだへの負担(侵襲)が小さい医療という意味で、“切らない医療”とも言われる。 できるだけ患者さんのからだを傷つけずに、負担を小さくしながら行う検査や治療の総称。
持続可能な乳がん検診をめざして
──乳がんに関しては長生きする人が増えてきましたが、それはなぜですか?
渡邉:
乳がん治療の成績が良くなってきたことが挙げられます。
乳がんの死亡率が下がるのは50%以上の受診率で検診を受けてもらうこと。薬物療法を標準治療で行うこと。この2つが重要だとわかってきました。
日本でも薬物療法の発展により生存率は上がっています。しかし、先進諸国の中で日本だけ、罹患率と死亡率が年々上昇している事実があります。
治療成績が上がったにもかかわらず、全体の死亡率が増えている。それは検診の受診率が少ないからだと考えられます。
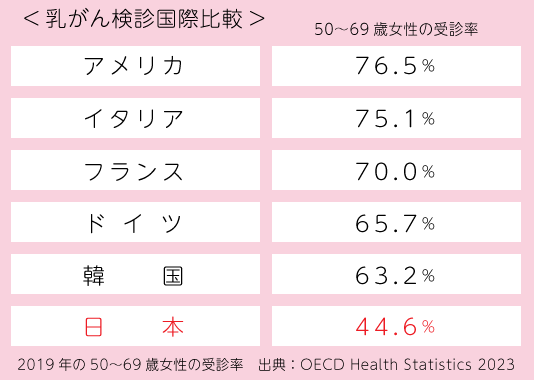
日本は他の先進諸国と比べると、マンモグラフィの受診率が全然違います。50%いくと死亡率が減ると言われているなか、日本は47%ぐらい。ちなみに福岡は37.8%ぐらい。
──2023年11月24日・25日に渡邉先生が会長を務められた、「第33回日本乳癌検診学会 学術総会」のテーマ、「持続可能な乳がん検診をめざして」に私も参加させていただきました。

渡邉先生が会長を務められた「第33回日本乳癌検診学会学術総会」
渡邉:
ありがとうございます。総会の目的としては日本における乳がん検診の受診現状から、早期発見、早期治療でもっと救える命があるということを皆さんにお伝えするためです。
マンモグラフィの受診率が50%以上で死亡率が減少するとされていますが、日本の受診率は約47%にとどまっています。この数字を向上させることが重要です。
──乳がん検診ではどのようなことをするのですか?
渡邉:
今の主流は、マンモグラフィと超音波検査です。マンモグラフィでは乳房専用のレントゲン装置で乳房をはさんで写真を撮ります。超音波検査では発見しにくい小さな病変まで確認できるのが特徴です。
超音波検査は乳房の表面に超音波を当てて、乳房内の様子を画像化して調べる検査です。乳腺の密度が高くマンモグラフィではしこりを見つけにくい高濃度乳房の場合でも、しこりを見つけることができます。
ただし、超音波検査は殆どの対策型では、まだ死亡率の低下の証明がなされていない理由で導入されていません。
──乳がん検診はどれぐらいの頻度で受ければいいのでしょうか?
渡邉:
今の主流は、マンモグラフィと超音波検査です。マンモグラフィでは乳房専用のレントゲン装置で乳房をはさんで写真を撮ります。超音波検査では発見しにくい小さな病変まで確認できるのが特徴です。
乳がんは40歳代から増加してくるので、マンモグラフィによる乳がん検診は40歳を過ぎたら最低2年に1回は検診を受けていただきたい。
検診は症状のない方が受けるもので、少しでも異常があればすぐ病院を受診してください。乳房の小さな変化に気づくためにおすすめしているのが「ブレスト・アウェアネス」、乳房を意識する生活習慣です。
ポイントは以下の4つ。
①自分の乳房の状態を知る
②乳房の変化に気を付ける
③変化に気づいたらすぐ医者に相談する
④40歳になったら2年に1回乳がん検診を受ける
これらのポイントは乳がんの早期発見、診断、治療につながる非常に効果的な生活習慣ですので、ぜひ実践してみてください。
とにかく、乳がんは早期発見、早期治療が何より重要なのです!
最新リンパ浮腫治療
──リンパ浮腫の治療で悩まれる患者さんも多いと聞きますが、リンパ浮腫の治療は進んできているのでしょうか?
渡邉:
リンパ浮腫の治療法に関しては、弾性スリーブでの圧迫療法が主流ですが、ここ最近はスーパーマイクロサージャリー(超微小外科技術)を駆使した手術治療も増えてきました。リンパ管を造影して顕微鏡で見ながら、リンパ流が確認できたらつなぎ合わせる手法です。
──リンパ浮腫の治療も明るい兆しが見えてきていますね。
消化器外科→病理→乳腺外科の医師を志す
──乳腺外科の専門医となられて35年、渡邉先生はなぜ乳腺外科医を目指されたのですか?
渡邉:
私は1986年頃、当時の北九州市立小倉病院(現、北九州市立医療センター)で研修医として働いていました。その頃は消化器外科医を目指していたんです。
北九州市立小倉病院は当時、九州の中で手術のメッカと言われ、私の知る限りでは、がんに関しては、九州では一番手術症例が多い病院でした。
病院にはがんセンターがあり、そこに勤務されていた外科の先生方は癌研(現在のがん研究会 有明病院)にまで手術見学に行かれ手技の修得されていました。
そこではじめて乳腺の診断と治療に出会い、こういう世界があるんだと驚きました。まだ多くの病院が、病変ががんか良性かの判断をしているときに、すでにマンモグラフィの診断を現在のカテゴリー分類同じように数字による評価をしていたんです。
しかし、私は当初、消化器外科医を目指していたので、その道を進みました。
乳腺外科医を目指そうと思ったのは、博愛会病院(福岡市)に勤務していたとき、消化器外科をしながら乳がんも担当することになったのがきっかけです。
乳がん検診で乳房の石灰化や早期乳がんを見つけるうちに、乳がんの診断(画像診断と生検による確定診断)は非常に複雑であり、やりがいを感じました。そんなとき、世界で初めて乳管内視鏡を行った難波清先生のいるブレストピアなんば病院(現在のブレストピア宮崎病院)を訪れました。
そこで目にした病理の正確な診断や先進的な卓越した画像診断の機器や技術、乳管内視鏡の医療機器などに刺激を受けたことと、乳がんは今後ますます増加すると予測されていたこともあり、将来的に多くの人を救えると思い乳腺外科の道を選びました。
医師としての経歴は、消化器外科での7年間、病理学での4年間を経て、乳腺外科医としては約30年になります。
幸せの観点から「知らない権利」も、選択肢の一つ

──長年にわたり第一線で乳腺外科医としてご活躍されている先生ですが、患者さんに対して配慮されている点は何でしょうか
渡邉:
最近は遺伝子検査を通じて多くの情報が得られると言われていますが、全てを知ることが、本当に患者さんの幸せにつながるのか、と疑問を抱くことがあります。
例えば、遺伝子の解析によって「将来色々な病気になる可能性がある」「寿命が短い」「子供ができない」等といった情報を得ることがあります。しかし、そうした情報を知ることで人生を豊かに楽しむことができるでしょうか?
治療法を決定する選択肢として説明はしています。「でも知らない権利もあるからね」と私は付け加えています。
──占いではなく、遺伝子の影響というのは説得力が非常に強く辛いですよね
渡邉:
それともう一つは予防的に乳房や卵巣を取ることがすべて患者さんの幸せにつながるとは限らないということ。BRCA遺伝子検査が陽性だったとしてもがんに罹らない可能性だってあるのです。
また、予防的切除でも100%予防できるのではなく、徹底的なサーベイランス(画像検査)と予後の差がなかったという報告もあります。また未発症者への予防的切除術は保険適応ではありません。また、予防で乳房切除してインプラントを入れたためにインプラント関連リンパ腫を発生する可能性が稀ですがあります。
私の患者さんで、温存術後10年経過して再発なく「残せてよかった」という人はたくさんいます。そういう人でも遺伝子検査をすれば陽性かもしれません。
生きている限りみんな亡くなるんですが、それが脳梗塞で亡くなるかもしれないし、動脈瘤破裂かもしれない。これからの時代、亡くなる原因が遺伝子解析等で全てわかる可能性もありますよね。全てが分かることが、果たして不安なく幸せに生活できるのかという疑問があります。
もちろんBRCAの検査をすることで治療の選択肢が増え、高価ですが有効な治療薬を使用することもできて、乳がん発症者であれば対側乳房の予防切除も希望があれば保険ですることができるようになりましたので、検査自体を否定しているわけではありませんし、遺伝子検査の意義を理解したうえで検査を希望される場合は、当院でも施行しています。
──確かにおっしゃるように「知る権利」と「知らない権利」の選択は必要ですよね
渡邉:
もし「早死にする可能性があります」と知って、自分が日々の生活を不安なく有意義に(強く)生きられるかどうかですよ。わからないから生きられるかもしれません。
定期検査は大変ですが、「がんが出たときに早く見つけて切除すればいい」という選択肢だってあると思います。
病気に負けない体づくりには
「笑い」「運動」「イソフラボン」「腸内細菌」!
──先生が診察をされるとき、がん患者さんにいつも伝えていることはありますか?
渡邉:
もし「早死にする可能性があります」と知って、自分が日々の生活を不安なく有意義に(強く)生きられるかどうかですよ。わからないから生きられるかもしれません。
定期検査は大変ですが、「がんが出たときに早く見つけて切除すればいい」という選択肢だってあると思います。
私がいつも患者さんに伝えていることは、
- 「笑って、NK(ナチュラルキラー)細胞を増やしましょう!」
- 「適度な運動をしましょう!」
- 「イソフラボンは”食事から摂りましょう!」
- 「色々な種類の腸内細菌を”食事から”摂りましょう!」
- 「健康食品は気を付けて安易に服用しない事」
ということです。
笑って、NK(ナチュラルキラー)細胞を増やしましょう!
NK(ナチュラルキラー)細胞は免疫細胞の一種で、笑うことで活性化され免疫力が高まります。
感動の涙を流すのも効果的です。感動する映画はたくさんありますよね、それを観て泣くだけですごくナチュラルキラー細胞が増えます。
増えたNK(ナチュラルキラー)細胞ががん細胞を攻撃してくれるため、BRCA1や他の遺伝子異常が陽性だったとしても100%がんになるということにはなりません。
適度な運動をしましょう!
今、注目されているのが適度な運動です。小汗をかくぐらいの散歩ぐらいが、すごくいいんじゃないかな。程度な運動に関しては、色々な健康に良いエビデンスが出ています。
”食事から”イソフラボンを摂りましょう!
乳がんを予防するには適量のイソフラボンを摂ることも◎。大豆食品というのはちょうどいいイソフラボンを摂取することができます。
注意しないといけないのが、イソフラボンは抽出して薬で飲んだりすると逆に刺激物質になります。たくさん摂りすぎるとがんに罹る場合があるので、味噌汁やお豆腐、豆乳など食事で摂ることがおすすめです。
あと、葡萄の皮などのポリフェノール(ワインなどのアルコールは取りすぎるとNG)も予防に効くと言われています。
色々な種類の腸内細菌を”食事から”摂りましょう!
日々の食事が絶対に大事。腸内細菌だけを摂取しても食事のバランスが悪いとよくないです。
乳がんの一番多い原因は女性ホルモンの影響です。腸内細菌を摂取することで間接的にがん予防効果が得られる可能性があります。
もちろん乳がんにならない方が一番いいです。もし、罹ってしまっても早期発見し適正な治療を行うことで、治る可能性の高いがんです。早期発見・早期治療の鍵はやはり乳がん検診になりますので、乳がんから命を守るためにも正しい知識を身に付け、定期的な検診を受けましょう。
子育てや仕事と両立しながら
治療を受ける女性が増加
──乳腺外科の患者様から何か社会的な変化を感じられますか?
渡邉:
患者さんのライフスタイルは刻々と変化していますね。例えば、子育てをしながら治療を受ける女性や、独身の方、シングルマザーで働きながら治療を受ける方が増えています。
薬物療法が発展してきて昔よりだいぶ治療効果はよくなっていますし、抗がん剤を受けても嘔気等の副作用が少なくなり白血球が低下しにくくなったこともあり、働きながら治療を受けることが可能になってきました。
ただ、仕事を続けながら治療を受けるための支援システムはまだ不十分だと感じています。
がん治療の成績が良くなっている分、これからは精神的なケア、生活面のサポート、社会の理解が必要ですね。
チアーズビューティーさんにもがんに関する生活の情報発信、情報リテラシーの向上を期待していますよ。

【インタビュー記事担当者】

編集長:上田あい子

編集ライター:友永真麗






